کاهش ناگهانی دید
کاهش حاد بینایی به علل مختلفی ممکن است رخ دهد. علل شایع آن عبارتند از: انسداد شريان مرکزى شبکيه، انسداد شاخهاى شريان شبکيه، انسداد وريد مرکزى شبکيه، انسداد شاخهاى وريد شبکيه، پارگی پرده شبکیه و سکته عصب بینایی.
انسداد شريان مرکزى شبکيه (Central retinal artery occlussion (CRAO)
معمولاً بینایی بیمار در طی چند ثانيه و بدون درد از بين می رود. در مواردى ممکن است سابقهی از بين رفتن گذراى بینایی در گذشته وجود داشته باشد (آماروزيس فوگاکس). در زمان اولين معانيه در ۹۰% بيماران حدت بینایی در حد درک نور تا شمارش انگشت است.
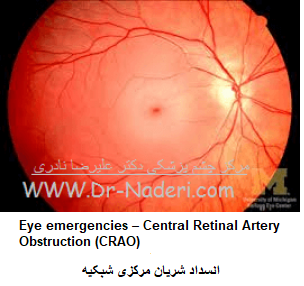
در عرض چند ثانيه پس از انسداد شريان، نقص در مسير آوران رفلکس مردمک (یعنی اختلال در هدایت جریان عصبی) روى مىدهد و يک ساعت بعد علائمی در ته چشم (در معاینه شبکیه) قابل مشاهده است. در معاينه با افتالموسکوپ قسمت سطحى شبکيه بهغير از ناحيهی فووهئولا (مرکز لکه زرد شبکیه) (که نقطهی قرمز گيلاسى (Cherry - red spot) در آن مشهود است) پر رنگ شده است. نقطه قرمز گيلاسى منطقهاى مىباشد که رنگدانههاى مشيميه و اپىتليوم رنگدانه دار شبکيه توسط شبکيه بسيار نازکى پوشيده شده است. ۲۵% از چشمهاى مبتلا بهCRAO داراى شریانچه های مژگانى - شبکيهاى (Cilioretinal artery) هستند که ناحيهی ماکولا (لکه زرد شبکیه) را خونرسانی مىکند و تا حدودى حدت بینایی مرکزى را حفظ مىنمايند. کدورت شبکيه در عرض ۶-۴ هفته برطرف مىشود؛ ولى رنگ پريدگى ديسک (سر عصب بینایی) بهعنوان يافتهی بالينى اصلى باقى مىماند. در افراد مسن بايد آرتريت سلول ژانت را رد نمود. از علل CRAO مىتوان آرتريواسکلروز (تصلب الشرائین) و آمبولى (وجود لخته خون در رگ) را ذکر نمود. در مطالعه بر روی میمون ها، ۹۰ دقيقه پس از انسداد کامل شريان مرکزى شبکيه، آسيب غير قابل برگشت ايجاد خواهد شد؛ بنابراين زمان اندکى براى شروع درمان وجود دارد. روشهاى درمانى که توصيه مىشوند عبارتند از: ۱- پاراسنتز اتاق قدامى (خارج کردن مقداری از زلالیه) که مىتواند با کاهش فشار داخل کره چشم موجب خونرسانی مجدد شبکيه شود. اين عمل بهويژه در موارد ناشى از آمبولى شريان مرکزی شبکیه ضرورت دارد. ۲- تزريق داخل وريدى استازولاميد بهمنظور کاهش فشار داخل کره چشم ۳ - استنشاق مخلوط گازى اکسيژن - دىاکسيدکربن بهمنظور اتساع عروق شبکيه و افزايش اکسیژن رسانی به شبکیه. 4- تزریق مستقيم داروهای ترومبوليتيک (حل کننده لخته خون) به درون شريان افتالميک مىتواند سبب بهبودى بینایی شود. اين کار بايد ظرف ۸ ساعت از شروع انسداد انجام شود و نياز به مهارت راديولوژیست دارد. خطر سکته مغزى وجود دارد. ضد انعقادهاى سيستميک عموماً استفاده نمىشوند.
انسداد شاخهاى شريان شبکيه ( (Branch retinal artery occlusion یا (BRAO)
علایم بيمارى انسداد شاخهاى شريان شبکيه از دست دادن ناگهانى ميدان بینایی و در صورت گرفتارى مرکز لکه زرد شبکیه بهصورت کاهش حدت بینایی خواهد بود. در معاینه شبکیه، علایم ادم شبکيه همراه با نقاط cotton -Wool مشاهده مىشود. در مقايسه با انسداد شريان مرکزى شبکيه، آمبولي علت شايعترى براى ايجاد اين بيمارى مىباشد. از علل ديگر مىتوان ميگرن، مصرف قرصهاى ضد حاملگی و واسکوليت (التهاب عروق) را ذکر نمود
انسداد وريد مرکزى شبکيه (CRVO) یا (Central Retinal Vein Occlusion)
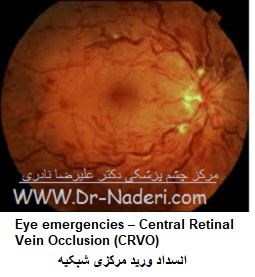
بيمار با از دستدادن ناگهانى و بدون درد بینایی مراجعه مىکند. تابلوى بالينى از تعداد کمى خونريزىهاى کوچک و پراکنده در شبکيه و نقاط cotton -wool تا خونريزىهاى وسيع سطحى و عمقى شبکيه متفاوت است. اکثر بيماران سن بيش از ۵۰ سال دارند و بيش از ۵۰% آنها مبتلا به بيمارىهاى زمينهاى قلبى - عروقى هستند. در مبتلايان به CRVO لازم است به فکر گلوکوم مزمن زاويه باز باشيم. دو عارضهی اصلى CRVO عبارتند از کاهش بینایی بهعلت ادم ماکولا و گلوکوم نئوواسکولار بهدنبال نئوواسکولاريزاسيون عنبيه. تقريباً تمامى چشمهاى مبتلا بهCRVO دچار اختلال عمل ماکولا خواهند شد. اگرچه گاه ممکن است بهبودى خودبهخودى مشاهده گردد؛ اما اکثر بيماران دچار کاهش دایمی ديد مرکزى بهعلت ادم مزمن ماکولا خواهند شد.
پيگيرى دقيق لازم است و در صورت وجود نئوواسکولاريزاسيون سگمان قدامي، انجام فورى فوتوکوآگولاسيون ليزرى تمام شبکيه توصيه مىشود. تاکنون هيچ درمانى براى ادم ماکولا مؤثر نبوده است.
انسداد شاخهاى وريد شبکيه (Branch retinal vein occlusion) (BRVO)
اين بيمارى با کاهش ناگهانى و يکطرفه بینایی به همراه خونريزىهاى ناحیه ای در داخل شبکیه تظاهر مىنمايد. انسداد وريد، هميشه در محل تقاطع شريانى - وريدى روى مىدهد. در صورتىکه انسداد وريدى موجب عدم خونرسانی ناحيهاى بيش از ۵ برابر قطر ديسک شود، ممکن است رگ های جدید در شبکيه رشد می کند. عوارض تهديدکنندهی بینایی در اين بيمارى عبارتند از: ادمماکولا (ورم لکه زرد شبکیه)، ايسکمى (کاهش خونرسانی) ماکولا و خونريزى زجاجيه بهعلت پیدایش عروق جدید در شبکيه.
از نظر درمانی اگر درمحيط شبکيه عروق جدید رشد کنند، انجام فوتوکوآگولاسيون ليزرى (سوزاندن با نور لیزر) قسمت هایی از شبکیه که خون کافی به آنها نمی رسد، خطر خونريزى زجاجيه را به ميزان ۵۰% کاهش مىدهد. تزریق داروی آواستین نیز در کاهش ورم ماکولا می تواند موثر باشد. علاوه بر اين هرگاه کاهش بینایی ناشى از ادم ماکولا چندين ماه بدون بهبودى ادامه يابد، فوتوکوآگولاسيون ماکولا با ليزر آرگون با طرح مشبک grid ضروری است؛ بنابراين فوتوکوآگولاسيون ليزرى شبکيه نقش مهمى در درمان اين بيمارى دارد. بيمارىهاى چشمى مهمى که همراه با اين بيمارى هستند، عبارتند از: گلوکوم زاويه باز (آب سیاه) و يووئيت (الهتاب داخل چشمی) ثانويه به سندرم بهجت.
جداشدن پرده شبکیه Retinal Detachment
جدا شدگي پرده شبکيه زماني رخ مي دهد که شبکيه از محل طبيعي خود کنده شود. زماني که پرده شبکيه جدا شود، عملکرد آن مختل شده و در نتيجه بينائي فرد تار مي شود يعني مثل اينکه فيلم داخل دوربين از محل خود رها شود. جدا شدگي پرده شبکيه مشکل بسيار مهمي تلقي مي شود زيرا در صورت عدم درمان ، تقريبا در همه موارمنجر به کوري خواهد شد.
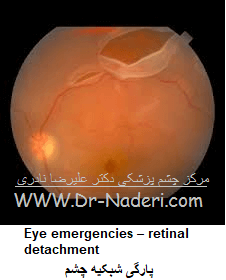
علائم هشدار دهنده جداشدگي پرده شبکيه شامل: فلاش هاي نوراني(شبيه فلاش دوربين)، مگس پران یا فلوتر که جديدا ايجاد شده باشد، ديدن سايه در اطراف ميدان بينائي، پرده اي خاکستري رنگ که در ميدان بينائيتان حرکت ميکند.
اين علائم هميشه به معناي جداشدگي پرده شبکيه نيست؛ گر چه در صورت بروزاين علائم بايد در اولين فرصت مناسب توسط چشم پزشکتان ويزيت و معاينه کامل چشم پزشکي شويد.
چشم پزشکتان پس از گشاد کردن (باز کردن با قطره هاي چشمي) مردمک چشم، قادر به تشخيص جدا شدگي پرده چشم خواهد بود. فقط پس از معاينه کامل چشم پزشکي، چشم پزشک مي تواند بگويد که سوراخ و پارگي شبکيه و يا مراحل اوليه جداشدگي پرده شبکيه وجود دارد يا خير؟ تقريبا تمام بيماران مبتلا به جدا شدگي شبکيه براي بازگرداندن پرده شبکيه به محل طبيعي خود، نياز به عمل جراحي دارند.
سکته عصب بینایی چشم Anterior Ischemic Optic Neuropathy
سکته عصب چشم Anterior ischemic optic neuropathy (AION) باعث از بین رفتن ناگهانی بینایی می شود. سکته عصب چشم دو نوع است: نوع عروقی آن ناشی از التهاب رگهای خونی تغذیه کننده عصب چشم است.نوع غیر عروقی آن به دلایلی غیر از التهاب شریان های خونی عصب ایجاد میشود. بسته به اینکه عصب آسیب دیده باشد یا خیر؛ درمان متفاوت است.
سکته قسمت قدامی عصب چشم یا نوروپاتی ایسکمیک قدامی عصب چشم که باعت از بین رفتن ناگهانی بینایی می شود، ناشی از قطع جریان خون به قسمت های قدامی (جلویی) عصب بینایی یعنی سر عصب است.
وظیفه عصب چشم انتقال اطلاعات بینایی به مغز برای پردازش تصویری این اطلاعات است. عصب بینایی حدود یک میلیون و دویست هزار رشته عصبی دارد که سلامت آنها وابسته به تامین اکسیژن و مواد غذایی از طریق خونرسانی رگهای خونی اطراف آن است. هر گونه وقفه در خونرسانی می تواند به بینایی آسیب بزند. هرچه عصب بینایی آسیب بیشتری ببیند، کاهش بینایی بیشتری خواهید داشت.
دو نوع سکته قسمت قدامی عصب چشم داریم که هر کدام علائم خاص خود را دارد.
نوع عروقی وضعیت خطرناکی است که به دلیل التهاب شرائین تغذیه کننده عصب بینایی ایجاد می شود. التهاب ناشی ازیک بیماری به نام "آرتریت ژانت سل یا آرتریت شقیقه ای (تمپورال)" که باعث التهاب شرائین متوسط و بزرگ می شود. این بیماری می تواند بالقوه کشنده بوده و اگر سریعا تشخیص داده نشده و درمان نشود، باعث آسیب کامل سر عصب بینایی و در نتیجه از دست رفتن شدید بینایی شود. این بیماری در زنان سه برابر مردان دیده می شود و بیشترافراد بالای 55 سال را مبتلا می کند. قبل از آنکه بینایی را کم کند، این بیماری یکسری علائم دارد. حدود 80 % مبتلایان احساس ناخوشی دارند و ممکن است علائم زیر را داشته باشد:
- درد شقیقه
- درد در موقع جویدن
- درد یا سوزن سوزن شدن فرق سر
- درد گردن
- درد و گرفتگی بخصوص در نواحی فوقانی دست ها و پاها
- خستگی عمومی
- کاهش اشتها
- کاهش وزن بدون دلیل
- تب
در نوع کمتر شایع این بیماری به نام ژانت سل آرتریت نهفته، علامتی وجود ندارد.
علامت کلیدی مرتبط با نوع عروقی سکته عصب بینایی، تاری یا از بین رفتن گذرا و بدون درد بینایی است که قبل از آنکه بینایی بطور کامل از بین برود، از چند دقیقه تا چند ساعت طول می کشد. این تاری گذرا می تواند به عنوان علامتی اخطار دهنده تلقی شود. بسته به اینکه بیمار کی به چشم پزشک مراجعه کند، با چه سرعتی بیماری تشخیص داده شود و کی درمان شروع شود؛ ممکن است یک یا هر دو چشم بطور دائمی گرفتار شوند.
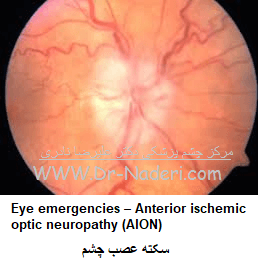
نوع غیر عروقی سکته عصب بینایی، شایعترین نوع آن است. اکثر افراد گرفتار بالای 55 سال دارند و فقط 10% آنها بالای 45 سال هستند. بهر حال این بیماری در هر سنی ممکن است بروزکند. شیوع آن در مردان و زنان یکسان است. نوع غیر عروقی سکته عصب بینایی ناشی از التهاب شرائین نیست؛ بلکه می تواند به یکی ازدلایل زیر باشد:
- افت فشار خون به اندازه ای که خونرسانی به عصب بینایی کاهش یابد.
- افزایش فشار داخل کره چشم
- تنگی شرائین
- افزایش غلظت خون
- کاهش خونرسانی به عصب چشم در قسمت های پشتی کره چشم
یکسری از بیماری ها و اختلالات می تواند زمینه ساز نوع غیرعروقی سکته عصب بینایی باشد. این ریسک فاکتور ها شامل:
- فشار خون بالا
- بیماری دیابت
- سیگار کشیدن
- توقف تنفس موقع خواب
- بیماری های قلبی
- انسداد شرائین
- کم خونی یا از دست دادن ناگهانی خون
- افت ناگهانی فشار خون
- صفت کم خونی سلول داسی شکل
- واسکولیت (التهاب عروق خونی)
علامت اصلی نوع غیرعروقی سکته عصب بینایی کاهش یا از بین رفتن بینایی بدون درد در یکی از چشم ها، معمولا پس از بیدار شدن از خواب شبانه یا حتی چرت روزانه است. معتقدند که افت معمول فشار خون در طی خواب به همراه یک یا بیش از یک ریسک فاکتور منجر به وقفه جریان خون عصب بینایی می شود.
لازم به ذکر است که هیچ ارتباطی بین عیوب انکساری فرد ( نزدیک بینی یا دوربینی) و بروز نوع غیرعروقی سکته عصب بینایی وجود ندارد.
برای تشخیص بررسی های زیر را انجام می دهیم.
- تست حدت (وضوح) بینایی و میدان بینایی ( اندازه گیری هر کونه کاهش دید مرکزی ومحیطی)
- معاینه ته چشم پس از گشاد کردن مردمک برای تشخیص آسیب عصب بینایی
- اندازه گیری فشار خون
- اندازه گیری تست های خونی ESR ,CRP و CBC
- سایر تست های خونی برای ارزیابی دیابت، بیماری های عروقی، کم خونی و کلسترول بالا
- نمونه برداری (بیوپسی) از رگهای ناحیه گیجگاهی از نظر بررسی وجود التهاب شریان ها
- فلورسئین آنژیوگرافی رگهای سر که پس از تزریق ماده رنگی داخل رگهای سر عکسبرداری از عروق برای احتمال وقفه خون در رگ ها انجام می شود.
برای درمان نوع غیرعروقی سکته عصب بینایی، بر درمان بیماری های زمینه ای قلبی عروقی یا ریسک فاکتورهایی که به عنوان مسبب یا تشدید کننده نوع غیرعروقی سکته عصب بینایی تمرکز می کنیم. این درمان ها می تواند بیماری را کنترل کرده و از پیشرفت کاهش بینایی بیشتر جلوگیری کند.
درمان نوع عروقی سکته عصب بینایی، در واقع همان درمان آرتریت ژانت سل است. به طور خلاصه، درمان باید تشخیص سریع و دقیق بیماری و بلافاصله شروع درمان اوژانسی با کورتیکواستیروئید باشد. دوز بالای کورتون به مدت دو الی سه هفته داده می شود؛ سپس در طول زمان تدریجا کم می شود؛ اما معمولا برای جلوگیری از کوری لازم است دوز کم آن دبرای باقی عمر استفاده شود. در تمام بیماران نتایج تست های ESR و CRP و همچنین علائم بیماری به عنوان راهنمایی برای میزان دوز کورتون است.
یکی از راه های موثر برای جلوگیری از بروز نوع غیرعروقی سکته عصب بینایی کنترل ریسک فاکتورهاست. علاوه بر این افراد با ریسک فاکتور باید قبل از خواب از داروهای پایین آورنده فشار خون یا داروهای اختلال نعوذ خود داری کند. ترکیب این داروها به همراه افت معمول فشار خون حین خواب برای وقفه خونرسانی به عصب چشم کافی است.
برای جلوگیری از بروز نوع عروقی سکته عصب بینایی ادامه مصرف کورتون برای پرهیز از کاهش بیشتر بینایی پیشنهاد می شود. پیگیری ممتمد توسط روماتولوژیست ضروری است.