اورژانس های چشم پزشکی
.png)
اورژانس های چشم پزشکی به مواردی گفته می شود که بایستی هرچه سریعتر برای درمان آن به چشم پزشک مراجعه نمود و عدم درمان به موقع، باعث وارد شدن آسیب های جبران ناپذیری به چشم و سیستم بینایی می شود. ضربه به چشم از علل شایع نابینایی یک طرفه یا دو طرفه در گروه های سنی مختلف بخصوص در کودکان و نوجوانان است.
آسيب هاي چشمي ازمهم ترين مسائل طبي و مشكلا ت اجتماعي است. سالانه درجهان حدود نيم ميليون نفر، بدنبال آسيب هاي چشمي کور می شوند. مطالعات روي ترماهاي چشمي(ضربه های چشمی) در دنيا نشان داده است كه شيوع تروما در جوانان و گروههاي سني فعال و افراد با وضعيت اقتصادي و سطح آموزش پائين بیشتر است و منجر به اتلاف هزينه و صرف زمان زيادي از نيروي كار مي شود.
اورژانس های چشم پزشکی عبارتند از :
- خراشیدگی و پارگی پلک ها
- جسم خارجی ملتحمه یا قرنیه
- اجسام خارجی داخل کره چشم
- آسيبهاى نافذ و لهشدگى چشم و بافت های اطراف آن به علت ضربه و تصادفات
- خون ریزی های داخل کره چشم
- سوختگی های شیمیایی و حرارتی چشم
- اثر اشعه های تشعشعی بر چشم (اشعه ماوراء بنفش)
- قرمزی و درد چشم ها
- کاهش ناگهانی دید
- اندوقتالمیت حاد یا عفونت چشم
خراشیدگی و پارگی پلک ها
.png) در خراشيدگىها و پارگىهائى که لبه پلک درگير نشده است، درمان مشابه ساير نقاط بدن مىباشد. در پلک بافت کنده شده ر ا مىتوان بهعلت خونگيرى خوب در محل دوخت. در پارگىهاى کامل که لبهٔ پلک درگير است با نخ سيلک يا نايلون ۶ صفر ابتدا لبه پلک را در محل غدد ميبومين و مژهها کنار هم مىآوريم، ولى گره نمىزنيم، تارس را بخيه هی جدا از هم قابل جذب مىزنيم، حال نخهاى لبه پلک را گره مىزنيم، سپس پوست را با بخیه های جدا از هم بخيه کرده، با استفاده از پماد آنتىبيوتيک، پانسمان مىکنيم.
در خراشيدگىها و پارگىهائى که لبه پلک درگير نشده است، درمان مشابه ساير نقاط بدن مىباشد. در پلک بافت کنده شده ر ا مىتوان بهعلت خونگيرى خوب در محل دوخت. در پارگىهاى کامل که لبهٔ پلک درگير است با نخ سيلک يا نايلون ۶ صفر ابتدا لبه پلک را در محل غدد ميبومين و مژهها کنار هم مىآوريم، ولى گره نمىزنيم، تارس را بخيه هی جدا از هم قابل جذب مىزنيم، حال نخهاى لبه پلک را گره مىزنيم، سپس پوست را با بخیه های جدا از هم بخيه کرده، با استفاده از پماد آنتىبيوتيک، پانسمان مىکنيم.
ترميم فوق بايد با حداقل میزان برداشت بافت پلک باشد. در موارد ورم شديد پس از تميز کردن و تجويز آنتىبيوتيک ترميم را به زمان رفع تورم موکول مىکنيم. در پارگى کانتوس داخلى((گوشه داخلی چشم) جهت ترميم کاناليکولهاى اشکى ترميم اوليه ارجح است که ممکن است نيازمند لولهگذارى در اين کاناليکولها باشد. نزديک کردن ساده انتهاهاى قطع شده کاناليکولها اغلب کافى است چرا که لولهگذارى ممکن است آسيب را تشديد کند.
اجسام خارجى سطحى و خراش قرنيه
.png) خراش یا جسم خارجی سطح قرنیه باعث درد و تحريک چشم بهويژه در حرکت چشم و پلک زدن شود. خراش عمودى بر قرنيه نشانه جسم خارجى روى ملتحمه پلکى فوقانى است. جسم خارجى سطحى را پس از مصرف قطره بىحسي، در زير اسليت لامپ با نوک سوزن ظريف استريل خارج مىکنيم. اجسام خارجی پشت پلک را پس از برگرداندن پلک، با سواب پنبه ای خارج می کنیم. حلقههاى فلزى اطراف ذرات مس و آهن را نيز بايد خارج کرد ولى ذرات شيشه و کربن عمقى را مىتوان در قرنيه باقى گذاشت.
خراش یا جسم خارجی سطح قرنیه باعث درد و تحريک چشم بهويژه در حرکت چشم و پلک زدن شود. خراش عمودى بر قرنيه نشانه جسم خارجى روى ملتحمه پلکى فوقانى است. جسم خارجى سطحى را پس از مصرف قطره بىحسي، در زير اسليت لامپ با نوک سوزن ظريف استريل خارج مىکنيم. اجسام خارجی پشت پلک را پس از برگرداندن پلک، با سواب پنبه ای خارج می کنیم. حلقههاى فلزى اطراف ذرات مس و آهن را نيز بايد خارج کرد ولى ذرات شيشه و کربن عمقى را مىتوان در قرنيه باقى گذاشت.
برای خارج کردن ذرات عمقى و نيز ترميم محل نشت زلاليه، فرد را به اتاق عمل مىبريم. پس از خارج کردن جسم خارجى همانند خراشهاى قرنيه، از آنتىبيوتيک موضعى استفاده و با لنز پانسمانی یا پانسمان چشم را پانسمان مىکنيم و هر روز از نظر عفونت ثانوى معاينه مىکنيم. در آسيب قرنيه مصرف مکرر بىحسکنندههاى موضعى (بهعلت تأخير ترميم و اسکار قرنيه) و مصرف استروئيد ممنوع است. بازماندن چشمها حين بىهوشى عمومى می تواند منجر به زخم قرنيه شود.
ورود اجسام خارجی به داخل کره چشم
.png)
زمانیکه فرد با ناراحتى چشمی و تارى ديد با سابقه سر وکار با اجسامی که ممکن است به سمت چشم پرتاب شوند مثلاً متعاقب چکشکارى مراجعه می کند، باید به فکراحتمال ورود اجسام خارجی به داخل کره چشم باشيم. شکایت از ناراحتی چشمی همراه با تاری دید و سابقه برخورد فلز با فلز حین کار انفجار یا آسیب ناشی از اجسام پرتابی با سرعت بالا باید شک قوی به جسم خارجی داخل چشمی را برانگیزد.
علاوه بر معاينات چشمپزشکي، گرفتن عکس رادیولوژی از ناحیه جمجمه، سی تی اسکن کاسه چشم نيز کمک کننده است.عکس برداری ام آر آی ممنوع است؛ چون قدرت آهن ربایی دستگاه ممکن است باعث جابجایی اجسام قلزی داخل کره چشم شده و آسیب بیشتری بزند. ذرات آهن (عامل سيدروز) و مس (عامل شالکوز) بايد خارج شوند؛ چون باعث واکنش شیمیایی شده و به چشم آسیب می رسانند. مولکول های آهن با پروتئین داخل سلولی ترکیب شده و باعث مرگ سلولی می شود. وجود مولکولهای آهن باعث سیدروزیس می شود که 2 ماه تا 2 سال بعد می تواند بروز کند. سیدروزیس یک فرایند دژنراتیو است که باعث شب کوری،اختلال میدان بینایی، کاهش دید، اختلال در ERG و در نهایت باعث کوری می شود.
وجود مولکولهای مس داخل کره باعث شالکوزیوس می شود که توکسیسیتی آن ارتباط به مقدار مس دارد. شالکوزیس باعث ایجاد حلقه سبز مایل به آبی در محیط قرنیه، کاتاراکت گل آفتاب گردان Sun flower، تغییر رنگ عنبیه و اختلال در تطابق می شود.
بعضى آلياژها، شيشه يا چينى چون برای بافت های چشم خنثی هستند، بهتر است در محل خود باقى بماند. در عمل جراحي، اجسام ناحيه قدام عدسى از راه ليمبوس و اجسام پشت عدسى از راه پارس پلانا خارج مىشود. ناحيه آسيبديده شبکيه، جهت پيشگيرى از جداشدگى شبکيه با دياترمي یا فوتوکواگولاسيون ليزرى درمان مىشود.
.png) آسيبهاى نافذ و له شدگى چشم و بافت های اطراف آن به علت ضربه و تصادفات
آسيبهاى نافذ و له شدگى چشم و بافت های اطراف آن به علت ضربه و تصادفات
ضربه های وارده به کره چشم که منجر به پارگی آن می شوند، ممکن است با اجسام غیربرنده یا اجسام تیز باشد. معمولاً آسیب چشم در ترومای (ضربه) کند، شدید تر است. شایع ترین محل پارگی در ترومای کند لمبوس نازال فوقانی است.
.png)
نکته حائز اهمیت این است که در پارگى آشکار کره چشم از دستکارى بيشترچشم ها جدا اجتناب شود.
قطره های آنتىبيوتيک موضعى يا داروى سيکلوپلژيک استفاده نشود.
به دلیل احتمال نیاز به عمل جراحی مصرف غذا و مايعات خوراکى را محدود نمائيد.
فرد را جهت عمل جراحى آماده نمائيد. روی چشم شيلد (مخافظ) بگذاريد.
اگر امکانات اورژانسی وجود دارد، توسط پزشک اوژانس آنتىبيوتيک وسيعالطيف وريدى و در صورت لزوم، ضد درد، ضد استفراغ و تتابولين (واکسن کزاز) بدهيد.
هرگز محلول بی حسی موضعی را به دنبال صدمه قرنیه برای استفاده مکرر نباید به مریض داد.
سوختگي هاي ناشي از اشعه ماوراء بنفش (سوختگی قرنیه با اشعه اولتراویوله)

اشعه ماوراء بنفش باعث کراتيت سطحى دردناک مىشود که اغلب درد ۱۲-۶ ساعت پس از مواجهه شروع مىشود. سوختگي قرنيه با اشعه ماوراء بنفش به طور شايع و مکرر در جوشکاراني که از حفاظ استفاده نمي کنند، ديده مي شود .
اسکي بازان به علت بازتاب نور از برف (کورى برف Snow Blindness)، کوهنوردان و کسانيکه در معرض لامپ هاي خورشيدي قرار مي گيرند نيز دچار اين آسيب مي شوند .
در اثر آسيب ناشي از تشعشع ، سلولهاي پوشاننده سطح قرنيه آسيب مي بيند. علائم بيماري معمولاً چند ساعت پس از تماس با اشعه شروع مي شود. فرد به کمک داروى بىحسى موضعى مىتواند معاينه را تحمل کند.
بيماران دچار درد شديد چشم ها ، ترس از نور ،اشک ريزش و احساس جسم خارجي در چشم ها مي شوند. در صورت آسيب مکرر ، ممکن است حدت بينايي کاهش يافته و فرد دچار تاري ديد شود.
برای درمان بايد چشم آسيب ديده يا هر دو چشم ( در صورت آسيب هر دو چشم ) به مدت ۲۴ ساعت با پانسمان بسته شود. درمان تکمیلی شامل قرص مسکن، آنتىبيوتيک موضعي، پانسمان فشارى و در صورت وجود التهاب عنبيه، قطره ميدرياتيک مىباشد..
استفاده از قطره هاي بي حس کننده به بيماران توصيه نمي شود؛ چرا که منجر به تأخير ترميم آسيب قرنيه مي شود.
اشعه مادون قرمز مىتواند باعث کاتاراکت (کاتاراکت شيشه گران؛ Glassblower's Cataract ) و کورى ناشى از سوختگى ماکولا (سوختگى کسوف؛ Eclips burn ) شود. پرتوهاى اشعه ايکس و هستهاى مىتوانند تا ماهها بعد از مواجهه باعث کاتاراکت شوند.
سوختگي هاي شيميايي
سوختگي هاي شيميايي چشم يک اورژانس چشم پزشکي محسوب مي شوند . اقدام درماني قبل از هر کاري شستشوى فورى چشم با آب شير در محل حادثه و قبل از انتقال بيمار است. سوختگي هاي شيميايي چشم معمولاً در اثر آسيب شغلي بوجود مي آيند .
.png) سوختگي هاي شيميايي به دو گروه قليايي و اسيدي تقسيم مي شوند . که در بين اين دو گروه آسيب ناشي از مواد قليايي بهعلت نفوذ راحتتر به چشم و بقاء طولاني تر، شديدتر از مواد اسيدي است و در بين مواد قليايي آمونياک از همه خطرناکتر است.
سوختگي هاي شيميايي به دو گروه قليايي و اسيدي تقسيم مي شوند . که در بين اين دو گروه آسيب ناشي از مواد قليايي بهعلت نفوذ راحتتر به چشم و بقاء طولاني تر، شديدتر از مواد اسيدي است و در بين مواد قليايي آمونياک از همه خطرناکتر است.
در سوختگى قليائى علت افزايش فورى فشار داخل چشم، انقباض عضلات مژگانی و آسيب شبکه ترابکولار است و علت افزايش ديررس فشار داخل چشم ( ۴-۲ ساعت بعد)، آزادسازى پروستاگلاندينها (و تشديد يووئيت ناشى از آنها) مىباشد. در اين موارد تشخيص يووئيت، بهعلت کدورت قرنيه، مشکل است. سلامت عروق ملتحمه و صلبيه و اپىتليوم اطراف ليمبوس تعيينکننده پيشآگهى هستند.
اساس درمان ، پاک کردن چشم ها از ماده شيميايي است . براي اين کار به محض وقوع حادثه بايد چشم ها را با آب فراوان شستشو داد . مهم نيست که آب استريل باشد يا نباشد تنها شستشوي فوري چشم ها آنهم به مدت طولاني است که اهميت دارد . گاهي براي شستشوي چشم ها به چندين ليتر مايع نياز است ، در صورت در دسترس بودن سرم نرمال سالين يا رينگر بهتر است چشم ها را با آنها شستشو داد.
در هنگام شستشو ممکن است بيمار درد داشته باشد . مي توانيد چشم ها را ابتدا با قطره بي حس کننده بي حس کنيد .
در هنگام شستشوی چشم ها دقت کنيد که حتماً پشت پلک ها را نيز شستشو دهيد. باید تا ايجاد pH برابر با ۷/۷-۳/۷ در فورنيکس ها شستشو را ادامه داد.
نکته هائز اهمیت این است که هيچ گاه براي شستشوي چشم ها از محلول هاي اسيدي يا قليايي استفاده نکنيد. پس از شستشوي چشم ها در اولين فرصت به چشم پزشک مراجعه کنيد . چشم پزشک پس از شستشوی کامل چشم ها و در صورت وجود اجسام خارجی، خارج کردن آنها، از داروهای مسکن، قطره های سایکلوپلژیک (گشاد کننده مردمک)، قطره های استروئید، قطره های آنتی بیوتیک موضعی و مسکن های خوراکی برای درمان استفاده می کند.
سایر تمهیدات و داروهایی که ممکن است استفاده شوند، شامل: قطره ويتامين C و سيترات براى پيشگيرى از ذوب شدن قرنيه، مهارکنندگان کلاژناز نظير استيل سيستئين، درمان اسيب قرنيه با تارسورافي، لنزهاى تماسى و... و همچنین پيگيرى درازمدت از نظر عوارض ديررس (گلوکوم زاويه بسته، اسکار قرنيه، سيمبلفارون، انتروپيون و کراتيت سيکا) می باشد.
سوختگی های حرارتی

مانند سوختگی های نواحی دیگر بدن است. سوختگیهای حرارتی در اغلب موارد پلک ها را درگیر می کند. تورم و قرمزی پلکها از علائم مهم این عارضه است. در اینگونه موارد اغلب به علت بسته شدن غیر ارادی پلکها قرنیه آسیبی نمی بیند. درمان این نوع سوختگیها مشابه درمان سوختگیهای سایر نقاط بدن یعنی استفاده از ضد دردهای سیستمیک، پماد های آنتی بیوتیک، قطره ها ی سایکلوپلژیک در سوختگی های قرنیه، دوختن پلک ها به هم است تا از بروز اکتروپیون ( چروکیدگی پلک و برگشتن پلکها به سمت خارج) جلوگیری شود.
خون ریزیهای داخل چشم
خون ریزیهای داخل چشم شامل هایفما (خون ریزی داخل اتاقک قدامی چشم) و خون ریزی زجاجیه و شبکیه است. این خونریزیها معمولا به دنبال ضربه به چشم و یا در افراد دیابتی و یا افراد با فشار خون بالا ایجاد می شود.
هايفما (Hyphema)
خونریزی های داخل چشم ممکن است در اتاق قدامی پشت قرنیه باشند که به آن هیفما می گوئیم. در هایفما منشا خونریزی از عروق محیطی عنبیه و یا عروق جسم مژگانی است.

درمان شامل استراحت در بستر، استفاده از قطره سایکلوپلژیک، قطره کورتیکواستروئید، کورتون سیستمیک و آمینوکاپروئیک اسید (کپسول ترانکسامیک اسید) برای جلوگیری از عمل فیبرینولیز است. اگر فشار چشم برای 7 روز بالای IOP=35mm Hg و یا برای 5 روز بالای IOP=50mm Hg باشد، باید جراحی و خون تخلیه شود؛ اما با هر فشاری اگر قرنیه با گلبولهای قرمز رنگ گرفت، باید شستشوی اتاق قدامی انجام شود.
بیماران باید از نظر خونریزی مجدد، فشار چشم و رنگ شدن قرنیه به دلیل ورود گلبولهای قرمز خون بداخل بافت قرنیه روزانه ویزیت شوند.
در صورت بروز گلوکوم درمان با داروهای پایین آورنده فشار چشم نظیر: تيمولول، استازولاميد، داروهاى هيپراسموتيک، دورزولاميد و آپراکلونيدين توصیه می شود.
لازم به ذکر است، این بیماران باید از نظر احتمال ایجاد گلوکوم در آینده که ناشی از آسیب ساختمان های زاویه چشم به دنبال ضربه است، معاینات دوره ای چشم پزشکی شوند.
خونریزی زجاجیه و شبکیه
خونریزی ها ممکن است در سطح شبکیه هم دیده شوند که در این حالت با روش های معاینه تخصصی فقط قابل تشخیص میباشند و چشم در ظاهر مشکلی ندارد و حتی ممکن است درد و ناراحتی هم وجود نداشته باشد اما کاهش بینایی محسوس میباشد
پارگی شبکیه هم اگر همراه با پارگی شریان یا ورید باشد، میتواند باعث خونریزی داخلی چشم و کاهش بینایی شود. در این صورت پارگی شبکیه باید ترمیم شود و خونریزیها با درمان جراحی (ویترکتومی) خارج شوند. لازم به ذکر است که پارگیهای شبکیه علل بسیار زیادی دارند که از جمله آنها میتوان به زمینههای ارثی، تغییرات ایجاد شده در شبکیه بر اثر بیماریهای مختلف، سوراخهای اطراف شبکیه و... اشاره کرد.
بیماریهای خونی مثل سرطان عروق خونی چشم، لوسمی، لنفوم، آنمی آپلاستیک و... نیز میتوانند منجر به خونریزی در قسمتهای مختلف چشم شوند زیرا در سلولهای خونی و وضعیت انعقادی خون اختلال ایجاد میکنند. این خونریزی که بیشتر در سطح چشم اتفاق میافتد با عوارضی چون کاهش دید همراه است و درمان خاص خود را دارد. درواقع برای کنترل آن اول از همه باید عامل زمینهای خونریزی برطرف شود.
انسداد شریان یا ورید مرکزی شبکیه یا انسداد شاخهای از شریان و ورید چشم میتواند با خونریزی داخل چشم و تاری دید همراه باشد. این عارضه بیشتر بر اثر آمبولی ایجاد میشود. در این حالت، لختهای از خون در ناحیه چشم یا نقطهای دیگر از بدن تشکیل میشود و به شریان یا ورید چشم راه پیدا میکند و آن را میبندند.
فشارخون نیز میتواند باعث ایجاد تغییرات عروقی و انسداد شریان و ورید داخل چشم شود، بنابراین افرادی که دچار خونریزی چشمی میشوند حتما باید از لحاظ بیماریهای قلبی و عروقی، انعقاد خون و سایر بیماریهای زمینهای نیز بررسی شوند. درواقع درمان این خونریزیها ارتباط نزدیک متخصص قلب و عروق یا متخصص داخلی و چشم را میطلبد.
قرمزی و درد چشم ها
گلوکم حاد زاویه بسته اولیه
گلوکوم زاويه بسته حاد اوليه وقتى رخ مىدهد که به علت تنگی زاویه اتاقک قدامی چشم (محل تلاقی قرنیه و عنبیه) در برابر خروج مایع زلالیه انسداد ايجاد شود و به اين ترتيب کاهش خروج زلاليه باعث افزايش حاد فشار داخل چشم شود.
اين حالت در افراد دوربین و همچنين در افراد مسن بهعلت بزرگ شدن عدسى شايع تراست.

حملات آن معمولاً هنگام عصر بهعلت گشاد شدن نسبى مردمک و يا هنگام استفاده از داروى باز کننده مردمک (ميدرياتيک) جهت معاينه ته چشم رخ مىدهد. در افراد مستعد با تنگی زاویه برای معاینه ته چشم بهتر است از داروهاى کوتاه اثر نظير تروپيکاميد استفاده شود.
گلوکوم زاويه بسته حاد با شروع ناگهانى تارى ديد شديد و سپس درد طاقتفرسا، قرمزى چشم بخصوص اطراف لیمبوس، ديدن هالههاى نور، تهوع و اسفراغ، ورم قرنيه و مردمک بىحرکت و نيمه گشاد مشخص مىشود. بررسی زاویه چشم مقابل، حائز اهميت است.
درمان گلوکوم زاويه بسته حاد يک فوريت چشمپزشکى است. تأخير در درمان گلوکوم حاد باعث چسبيدن عنبيه محيطى به شبکه ترابکولار (سينشى قدامى دائمي) مىشود که نيازمند جراحى است. در این بیماری باید با استفاده از داروهای موضعی و خوراکی و تزریقی فشار چشم پایین آورده شده و سپس برای جلوگیری از ایجاد حمله مجدد برای بیمار لیزردرمانی برای هر دو چشم (YAG Laser PI) انجام شود.

التهاب حاد عنبيه و یووئیت
التهاب حاد عنبيه با فتوفوبى بيشتر، بالا نبودن فشار داخل چشم، تنگى مردمک، عدم وجود ورم قرنيه، سلول و flare فراوان در اتاق قدامى مىتوان از گلوکوم حاد تمايز داد، هرچند هر دو پرخونى مژگانى مىدهند.

کنژونکتيويت حاد
کنژونکتيويت حاد را مىتوان توسط اندک بودن درد يا عدم وجود درد، نبودن کاهش بينائي، وجود ترشح در چشم، التهاب شديد ملتحمه، فقدان پرخونى مژگاني، طبيعى بودن فشار داخل چشم، پاسخ طبيعى مردمک به نور و شفافيت قرنيه از گلوکوم حاد تمايز داد.
قرمزی چشم در خونریزی زیر ملتحمه
.png) عروق کوچک ملتحمه ممکن است خود به خودی یا به دنبال ضربه یا بیماری های خاصی پاره شوند و در نتیجه منجر به خروج خون از رگ به بافت زیر ملتحمه و قرمزی ناگهانی چشم شود. خونریزی زیر ملتحمه ای به صورت لکه ای قرمز روشن یا تیره بر روی قسمت سفیدی چشم ظهور می کند.
عروق کوچک ملتحمه ممکن است خود به خودی یا به دنبال ضربه یا بیماری های خاصی پاره شوند و در نتیجه منجر به خروج خون از رگ به بافت زیر ملتحمه و قرمزی ناگهانی چشم شود. خونریزی زیر ملتحمه ای به صورت لکه ای قرمز روشن یا تیره بر روی قسمت سفیدی چشم ظهور می کند.
خونریزی زیر ملتحمه علامتی ندارد و فرد ممکن است قرمزی چشم خود را در آینه ببیند یا شخص دیگری به وی بگوید که چشمش قرمز شده است. خونریزی زیر ملتحمه به ندرت ممکن است با درد مختصری همراه باشد. ملتحمه نمی تواند با سرعت خون خارج شده را جذب کند؛ در نتیجه خون در بافت زیر ملتحمه گیر می افتد.
معمولا خونریزی زیر ملتحمه بدون هیچگونه سابقه ضربه ای به چشم اتفاق می افتد. حتی عطسه و سرفه محکم ممکن است باعث پاره شدن رگهای ظریف و خونریزی شود. معمولا نیازی به درمان ندارد. قرمزی چشمتان ممکن است شما را نگران کند؛ اما خونریزی زیر ملتحمه غالباً بی خطر است و ظرف دو هفته یا بیشتر خود به خود و تدریجا جذب می شود.

قرمزی چشم در التهابهای سطحی کره چشم
در التهابهای سطحی کره چشم مثل اسکلریت و اپیاسکلریت معمولاً قرمزی همراه با حساسیت ودرد در لمس کره چشم وجود دارد. ممکن است این بیماریها توام با بیماریهای روماتیسمی عمومی باشند. در موارد خفیف با قطرههای کورتوندار موضعی درمان می شوند. در موارد شدیدتر نیاز به درمانهای خوراکی است.
کاهش ناگهانی دید
کاهش حاد بینایی به علل مختلفی ممکن است رخ دهد. علل شایع آن عبارتند از: انسداد شريان مرکزى شبکيه، انسداد شاخهاى شريان شبکيه، انسداد وريد مرکزى شبکيه، انسداد شاخهاى وريد شبکيه، پارگی پرده شبکیه و سکته عصب بینایی.
انسداد شريان مرکزى شبکيه (Central retinal artery occlussion (CRAO)
معمولاً بینایی بیمار در طی چند ثانيه و بدون درد از بين می رود. در مواردى ممکن است سابقهی از بين رفتن گذراى بینایی در گذشته وجود داشته باشد (آماروزيس فوگاکس). در زمان اولين معانيه در ۹۰% بيماران حدت بینایی در حد درک نور تا شمارش انگشت است.
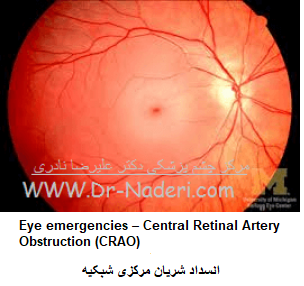
در عرض چند ثانيه پس از انسداد شريان، نقص در مسير آوران رفلکس مردمک (یعنی اختلال در هدایت جریان عصبی) روى مىدهد و يک ساعت بعد علائمی در ته چشم (در معاینه شبکیه) قابل مشاهده است. در معاينه با افتالموسکوپ قسمت سطحى شبکيه بهغير از ناحيهی فووهئولا (مرکز لکه زرد شبکیه) (که نقطهی قرمز گيلاسى (Cherry - red spot) در آن مشهود است) پر رنگ شده است. نقطه قرمز گيلاسى منطقهاى مىباشد که رنگدانههاى مشيميه و اپىتليوم رنگدانه دار شبکيه توسط شبکيه بسيار نازکى پوشيده شده است. ۲۵% از چشمهاى مبتلا بهCRAO داراى شریانچه های مژگانى - شبکيهاى (Cilioretinal artery) هستند که ناحيهی ماکولا (لکه زرد شبکیه) را خونرسانی مىکند و تا حدودى حدت بینایی مرکزى را حفظ مىنمايند. کدورت شبکيه در عرض ۶-۴ هفته برطرف مىشود؛ ولى رنگ پريدگى ديسک (سر عصب بینایی) بهعنوان يافتهی بالينى اصلى باقى مىماند. در افراد مسن بايد آرتريت سلول ژانت را رد نمود. از علل CRAO مىتوان آرتريواسکلروز (تصلب الشرائین) و آمبولى (وجود لخته خون در رگ) را ذکر نمود. در مطالعه بر روی میمون ها، ۹۰ دقيقه پس از انسداد کامل شريان مرکزى شبکيه، آسيب غير قابل برگشت ايجاد خواهد شد؛ بنابراين زمان اندکى براى شروع درمان وجود دارد. روشهاى درمانى که توصيه مىشوند عبارتند از: ۱- پاراسنتز اتاق قدامى (خارج کردن مقداری از زلالیه) که مىتواند با کاهش فشار داخل کره چشم موجب خونرسانی مجدد شبکيه شود. اين عمل بهويژه در موارد ناشى از آمبولى شريان مرکزی شبکیه ضرورت دارد. ۲- تزريق داخل وريدى استازولاميد بهمنظور کاهش فشار داخل کره چشم ۳ - استنشاق مخلوط گازى اکسيژن - دىاکسيدکربن بهمنظور اتساع عروق شبکيه و افزايش اکسیژن رسانی به شبکیه. 4- تزریق مستقيم داروهای ترومبوليتيک (حل کننده لخته خون) به درون شريان افتالميک مىتواند سبب بهبودى بینایی شود. اين کار بايد ظرف ۸ ساعت از شروع انسداد انجام شود و نياز به مهارت راديولوژیست دارد. خطر سکته مغزى وجود دارد. ضد انعقادهاى سيستميک عموماً استفاده نمىشوند.
انسداد شاخهاى شريان شبکيه ( (Branch retinal artery occlusion یا (BRAO)
علایم بيمارى انسداد شاخهاى شريان شبکيه از دست دادن ناگهانى ميدان بینایی و در صورت گرفتارى مرکز لکه زرد شبکیه بهصورت کاهش حدت بینایی خواهد بود. در معاینه شبکیه، علایم ادم شبکيه همراه با نقاط cotton -Wool مشاهده مىشود. در مقايسه با انسداد شريان مرکزى شبکيه، آمبولي علت شايعترى براى ايجاد اين بيمارى مىباشد. از علل ديگر مىتوان ميگرن، مصرف قرصهاى ضد حاملگی و واسکوليت (التهاب عروق) را ذکر نمود
انسداد وريد مرکزى شبکيه (CRVO) یا (Central Retinal Vein Occlusion)
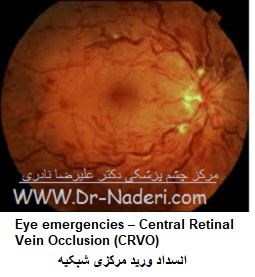
بيمار با از دستدادن ناگهانى و بدون درد بینایی مراجعه مىکند. تابلوى بالينى از تعداد کمى خونريزىهاى کوچک و پراکنده در شبکيه و نقاط cotton -wool تا خونريزىهاى وسيع سطحى و عمقى شبکيه متفاوت است. اکثر بيماران سن بيش از ۵۰ سال دارند و بيش از ۵۰% آنها مبتلا به بيمارىهاى زمينهاى قلبى - عروقى هستند. در مبتلايان به CRVO لازم است به فکر گلوکوم مزمن زاويه باز باشيم. دو عارضهی اصلى CRVO عبارتند از کاهش بینایی بهعلت ادم ماکولا و گلوکوم نئوواسکولار بهدنبال نئوواسکولاريزاسيون عنبيه. تقريباً تمامى چشمهاى مبتلا بهCRVO دچار اختلال عمل ماکولا خواهند شد. اگرچه گاه ممکن است بهبودى خودبهخودى مشاهده گردد؛ اما اکثر بيماران دچار کاهش دایمی ديد مرکزى بهعلت ادم مزمن ماکولا خواهند شد.
پيگيرى دقيق لازم است و در صورت وجود نئوواسکولاريزاسيون سگمان قدامي، انجام فورى فوتوکوآگولاسيون ليزرى تمام شبکيه توصيه مىشود. تاکنون هيچ درمانى براى ادم ماکولا مؤثر نبوده است.
انسداد شاخهاى وريد شبکيه (Branch retinal vein occlusion) (BRVO)
اين بيمارى با کاهش ناگهانى و يکطرفه بینایی به همراه خونريزىهاى ناحیه ای در داخل شبکیه تظاهر مىنمايد. انسداد وريد، هميشه در محل تقاطع شريانى - وريدى روى مىدهد. در صورتىکه انسداد وريدى موجب عدم خونرسانی ناحيهاى بيش از ۵ برابر قطر ديسک شود، ممکن است رگ های جدید در شبکيه رشد می کند. عوارض تهديدکنندهی بینایی در اين بيمارى عبارتند از: ادمماکولا (ورم لکه زرد شبکیه)، ايسکمى (کاهش خونرسانی) ماکولا و خونريزى زجاجيه بهعلت پیدایش عروق جدید در شبکيه.
از نظر درمانی اگر درمحيط شبکيه عروق جدید رشد کنند، انجام فوتوکوآگولاسيون ليزرى (سوزاندن با نور لیزر) قسمت هایی از شبکیه که خون کافی به آنها نمی رسد، خطر خونريزى زجاجيه را به ميزان ۵۰% کاهش مىدهد. تزریق داروی آواستین نیز در کاهش ورم ماکولا می تواند موثر باشد. علاوه بر اين هرگاه کاهش بینایی ناشى از ادم ماکولا چندين ماه بدون بهبودى ادامه يابد، فوتوکوآگولاسيون ماکولا با ليزر آرگون با طرح مشبک grid ضروری است؛ بنابراين فوتوکوآگولاسيون ليزرى شبکيه نقش مهمى در درمان اين بيمارى دارد. بيمارىهاى چشمى مهمى که همراه با اين بيمارى هستند، عبارتند از: گلوکوم زاويه باز (آب سیاه) و يووئيت (الهتاب داخل چشمی) ثانويه به سندرم بهجت.
جداشدن پرده شبکیه Retinal Detachment
جدا شدگي پرده شبکيه زماني رخ مي دهد که شبکيه از محل طبيعي خود کنده شود. زماني که پرده شبکيه جدا شود، عملکرد آن مختل شده و در نتيجه بينائي فرد تار مي شود يعني مثل اينکه فيلم داخل دوربين از محل خود رها شود. جدا شدگي پرده شبکيه مشکل بسيار مهمي تلقي مي شود زيرا در صورت عدم درمان ، تقريبا در همه موارمنجر به کوري خواهد شد.
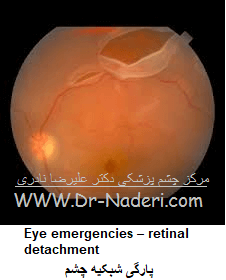
علائم هشدار دهنده جداشدگي پرده شبکيه شامل: فلاش هاي نوراني(شبيه فلاش دوربين)، مگس پران یا فلوتر که جديدا ايجاد شده باشد، ديدن سايه در اطراف ميدان بينائي، پرده اي خاکستري رنگ که در ميدان بينائيتان حرکت ميکند.
اين علائم هميشه به معناي جداشدگي پرده شبکيه نيست؛ گر چه در صورت بروزاين علائم بايد در اولين فرصت مناسب توسط چشم پزشکتان ويزيت و معاينه کامل چشم پزشکي شويد.
چشم پزشکتان پس از گشاد کردن (باز کردن با قطره هاي چشمي) مردمک چشم، قادر به تشخيص جدا شدگي پرده چشم خواهد بود. فقط پس از معاينه کامل چشم پزشکي، چشم پزشک مي تواند بگويد که سوراخ و پارگي شبکيه و يا مراحل اوليه جداشدگي پرده شبکيه وجود دارد يا خير؟ تقريبا تمام بيماران مبتلا به جدا شدگي شبکيه براي بازگرداندن پرده شبکيه به محل طبيعي خود، نياز به عمل جراحي دارند.
سکته عصب بینایی چشم Anterior Ischemic Optic Neuropathy
سکته عصب چشم Anterior ischemic optic neuropathy (AION) باعث از بین رفتن ناگهانی بینایی می شود. سکته عصب چشم دو نوع است: نوع عروقی آن ناشی از التهاب رگهای خونی تغذیه کننده عصب چشم است.نوع غیر عروقی آن به دلایلی غیر از التهاب شریان های خونی عصب ایجاد میشود. بسته به اینکه عصب آسیب دیده باشد یا خیر؛ درمان متفاوت است.
سکته قسمت قدامی عصب چشم یا نوروپاتی ایسکمیک قدامی عصب چشم که باعت از بین رفتن ناگهانی بینایی می شود، ناشی از قطع جریان خون به قسمت های قدامی (جلویی) عصب بینایی یعنی سر عصب است.
وظیفه عصب چشم انتقال اطلاعات بینایی به مغز برای پردازش تصویری این اطلاعات است. عصب بینایی حدود یک میلیون و دویست هزار رشته عصبی دارد که سلامت آنها وابسته به تامین اکسیژن و مواد غذایی از طریق خونرسانی رگهای خونی اطراف آن است. هر گونه وقفه در خونرسانی می تواند به بینایی آسیب بزند. هرچه عصب بینایی آسیب بیشتری ببیند، کاهش بینایی بیشتری خواهید داشت.
دو نوع سکته قسمت قدامی عصب چشم داریم که هر کدام علائم خاص خود را دارد.
نوع عروقی وضعیت خطرناکی است که به دلیل التهاب شرائین تغذیه کننده عصب بینایی ایجاد می شود. التهاب ناشی ازیک بیماری به نام "آرتریت ژانت سل یا آرتریت شقیقه ای (تمپورال)" که باعث التهاب شرائین متوسط و بزرگ می شود. این بیماری می تواند بالقوه کشنده بوده و اگر سریعا تشخیص داده نشده و درمان نشود، باعث آسیب کامل سر عصب بینایی و در نتیجه از دست رفتن شدید بینایی شود. این بیماری در زنان سه برابر مردان دیده می شود و بیشترافراد بالای 55 سال را مبتلا می کند. قبل از آنکه بینایی را کم کند، این بیماری یکسری علائم دارد. حدود 80 % مبتلایان احساس ناخوشی دارند و ممکن است علائم زیر را داشته باشد:
- درد شقیقه
- درد در موقع جویدن
- درد یا سوزن سوزن شدن فرق سر
- درد گردن
- درد و گرفتگی بخصوص در نواحی فوقانی دست ها و پاها
- خستگی عمومی
- کاهش اشتها
- کاهش وزن بدون دلیل
- تب
در نوع کمتر شایع این بیماری به نام ژانت سل آرتریت نهفته، علامتی وجود ندارد.
علامت کلیدی مرتبط با نوع عروقی سکته عصب بینایی، تاری یا از بین رفتن گذرا و بدون درد بینایی است که قبل از آنکه بینایی بطور کامل از بین برود، از چند دقیقه تا چند ساعت طول می کشد. این تاری گذرا می تواند به عنوان علامتی اخطار دهنده تلقی شود. بسته به اینکه بیمار کی به چشم پزشک مراجعه کند، با چه سرعتی بیماری تشخیص داده شود و کی درمان شروع شود؛ ممکن است یک یا هر دو چشم بطور دائمی گرفتار شوند.
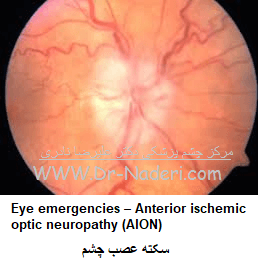
نوع غیر عروقی سکته عصب بینایی، شایعترین نوع آن است. اکثر افراد گرفتار بالای 55 سال دارند و فقط 10% آنها بالای 45 سال هستند. بهر حال این بیماری در هر سنی ممکن است بروزکند. شیوع آن در مردان و زنان یکسان است. نوع غیر عروقی سکته عصب بینایی ناشی از التهاب شرائین نیست؛ بلکه می تواند به یکی ازدلایل زیر باشد:
- افت فشار خون به اندازه ای که خونرسانی به عصب بینایی کاهش یابد.
- افزایش فشار داخل کره چشم
- تنگی شرائین
- افزایش غلظت خون
- کاهش خونرسانی به عصب چشم در قسمت های پشتی کره چشم
یکسری از بیماری ها و اختلالات می تواند زمینه ساز نوع غیرعروقی سکته عصب بینایی باشد. این ریسک فاکتور ها شامل:
- فشار خون بالا
- بیماری دیابت
- سیگار کشیدن
- توقف تنفس موقع خواب
- بیماری های قلبی
- انسداد شرائین
- کم خونی یا از دست دادن ناگهانی خون
- افت ناگهانی فشار خون
- صفت کم خونی سلول داسی شکل
- واسکولیت (التهاب عروق خونی)
علامت اصلی نوع غیرعروقی سکته عصب بینایی کاهش یا از بین رفتن بینایی بدون درد در یکی از چشم ها، معمولا پس از بیدار شدن از خواب شبانه یا حتی چرت روزانه است. معتقدند که افت معمول فشار خون در طی خواب به همراه یک یا بیش از یک ریسک فاکتور منجر به وقفه جریان خون عصب بینایی می شود.
لازم به ذکر است که هیچ ارتباطی بین عیوب انکساری فرد ( نزدیک بینی یا دوربینی) و بروز نوع غیرعروقی سکته عصب بینایی وجود ندارد.
برای تشخیص بررسی های زیر را انجام می دهیم.
- تست حدت (وضوح) بینایی و میدان بینایی ( اندازه گیری هر کونه کاهش دید مرکزی ومحیطی)
- معاینه ته چشم پس از گشاد کردن مردمک برای تشخیص آسیب عصب بینایی
- اندازه گیری فشار خون
- اندازه گیری تست های خونی ESR ,CRP و CBC
- سایر تست های خونی برای ارزیابی دیابت، بیماری های عروقی، کم خونی و کلسترول بالا
- نمونه برداری (بیوپسی) از رگهای ناحیه گیجگاهی از نظر بررسی وجود التهاب شریان ها
- فلورسئین آنژیوگرافی رگهای سر که پس از تزریق ماده رنگی داخل رگهای سر عکسبرداری از عروق برای احتمال وقفه خون در رگ ها انجام می شود.
برای درمان نوع غیرعروقی سکته عصب بینایی، بر درمان بیماری های زمینه ای قلبی عروقی یا ریسک فاکتورهایی که به عنوان مسبب یا تشدید کننده نوع غیرعروقی سکته عصب بینایی تمرکز می کنیم. این درمان ها می تواند بیماری را کنترل کرده و از پیشرفت کاهش بینایی بیشتر جلوگیری کند.
درمان نوع عروقی سکته عصب بینایی، در واقع همان درمان آرتریت ژانت سل است. به طور خلاصه، درمان باید تشخیص سریع و دقیق بیماری و بلافاصله شروع درمان اوژانسی با کورتیکواستیروئید باشد. دوز بالای کورتون به مدت دو الی سه هفته داده می شود؛ سپس در طول زمان تدریجا کم می شود؛ اما معمولا برای جلوگیری از کوری لازم است دوز کم آن دبرای باقی عمر استفاده شود. در تمام بیماران نتایج تست های ESR و CRP و همچنین علائم بیماری به عنوان راهنمایی برای میزان دوز کورتون است.
یکی از راه های موثر برای جلوگیری از بروز نوع غیرعروقی سکته عصب بینایی کنترل ریسک فاکتورهاست. علاوه بر این افراد با ریسک فاکتور باید قبل از خواب از داروهای پایین آورنده فشار خون یا داروهای اختلال نعوذ خود داری کند. ترکیب این داروها به همراه افت معمول فشار خون حین خواب برای وقفه خونرسانی به عصب چشم کافی است.
برای جلوگیری از بروز نوع عروقی سکته عصب بینایی ادامه مصرف کورتون برای پرهیز از کاهش بیشتر بینایی پیشنهاد می شود. پیگیری ممتمد توسط روماتولوژیست ضروری است.
اندوفتالمیت حاد یا عفونت حاد چشم
اندوفتالمیت به معنی عفونت داخل چشم یعنی فضای اتاقک قدامی (حاوی زلالیه) و فضای خلفی (حاوی زجاجیه) به علت تهاجم باکتری ها یا قارچ ها است. به طور مرسوم عفونت ناشی از ویروس ها و انگل ها را به جای اندوفتالمیت، در گروه یوئیت ها (مثلا رتینیت سیتومگالوویروس یا کوریورتینیت توکسوپلاسمایی) تقسیم بندی می کنند.

اغلب موارد اندوفتالمیت، ناشی از باکتری هاست و به صورت حاد بروز می کند. اندوفتالمیت ممکن است حاد و یا مزمن باشد. اندوفتالمیت حاد باکتریایی تهدید کننده بینایی است و لازم است درمان اورژانسی شود. نتیجه درمان هم به بیماری زایی عامل آن و هم به سرعت درمان مناسب بستگی دارد.
در اکثر موارد اندوفتالمیت، عامل عفونت از خارج مثلا متعاقب ضربه های منجر به پارگی یا سوراخ شدن چشم، جراحی های چشمی یا انتشار میکروب از طریق گسترش عفونت قرنیه وارد چشم می شود. در این موارد ممکن است ابتدا زلالیه و سپس زجاجیه درگیر شود. در مواردی نیز عامل عفونت از داخل بدن و از راه خون وارد چشم می شود؛ در این موارد ابتدا بافت مشمیه که پرعروق است، درگیر شده و سپس عفونت به فضای زجاجیه کشیده می شود.
اندوفتالمیت باعث قرمزی و التهاب قسمت سفیدی چشم (صلبیه) می شود. روی لبه پلک ها یا داخل آن ها ترشحات سفید یا زرد رنگی دیده می شود و قرنیه ممکن است رنگ ماتی داشته باشد. همچنین ممکن است لایه ای از سلول های التهابی (هیپوپیون) داخل اتاقک قدامی بین قرنیه و عنبیه چشم رسوب کرده باشد. اندوفتالمیت معمولا بسیار خطرناک و مهم است و معاینه سریع توسط چشم پزشک و تشخیص و شروع درمان مناسب حائز اهمیت فراوان است.
سایر علائم عبارتند از:درد و قرمزی چشم، کاهش بینایی، ناراحتی هنگام نگاه کردن به نور شدید (فوتوفوبی) که معمولا ناگهانی شروع شده است.
علل حاد اندوفتالمیت ناشی از باکتری های گرم مثبت (یا در موارد کمتری باکتری های گرم منفی) است و اغلب طی 6 هفته اول پس از جراحی یا ضربه به چشم بروز می کند.
علل مزمن اندوفتالمیت که بیش از 6 هفته بعد از جراحی یا ضربه ایجاد می شود، ناشی از باکتری های با پیشرفت کند مثل پروپیونی باکتریوم آکنه Propionibacterium acnes یا قارچ هاست.
همچنین عفونت های سیستمیک می توانند از طریق خون به چشم منتقل شوند. در این موارد عامل عفونت معمولا قارچ ها و باکتری های گرم منفی هستند. بیماران ناتوان، مبتلا به سپتیسمی (وجود باکتری در جریان خون) و بیماران با نقص سیستم ایمنی بخصوص بعد از جراحی مستعد عفونت از داخل بدن هستند. در موارد حاد، درمان اندوفتالمیت اورژانس است و باید هر چه سریع تر انجام شود. تصمیم گیری برای عمل بسته به میزان بینایی است. اگر بینایی خیلی کم باشد، باید تحت عمل عمل جراحی ویترکتومی اورژانس برای خارج کردن بقایای عوامل عفونی و تزریق مستقیم داروهای ضد باکتری و ضد قارچ به داخل چشم قرار بگیرید. در مواردی که بینایی بهتر است، ممکن است فقط تزریق داروهای ضد باکتری یا ضد قارچ به داخل کره چشم کافی باشد. در موارد نادری فقط مصرف قطره های آنتی بیوتیک چشمی کافی است.
پیش آگهی بستگی به علت بیماری، مدت آن و نوع میکروب مسبب عفونت دارد. نتیجه درمان در علل ناشی از ضربه که باکتری های گرم منفی عامل آن است، نامطلوب است. نتیجه در موارد عفونت با باکتری های گرم مثبت بعد از جراحی آب مروارید، بهتر است. بیماران مبتلا به اندوفتالمیت اغلب برای حصول نتایج بهتر نیار به ویزیت های مکرر دارند.